La infermera Emma Costas, directora dels equips PADES del Grup Mutuam i vocal de la Societat Catalano-Balear de Cures Pal·liatives, va participar en l’última sessió del Curs en Gerontologia Clínica i Cures Pal·liatives de la Fundació Mutuam Conviure. En la ponència va compartir una reflexió des de l’experiència sobre l’evolució del model de l’Atenció al Final de la Vida en l’àmbit domiciliari.
La reflexió sobre el model de cures pal·liatives del futur ha de partir d’una mirada cap al passat per recordar-ne l’evolució des dels seus inicis. Els PADES són equips especialitzats que donen assessorament i suport a l’atenció primària per a l’atenció de pacients amb necessitats pal·liatives o en situació de malaltia crònica avançada, que necessiten la interdisciplinarietat i l’especialització per a l’atenció. El rati dels PADES és d’un equip per cada 100.000 habitants, tot i que depèn de la dispersió geogràfica i de la cobertura en funció de l’Àrea Bàsica de Salut.
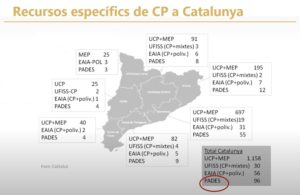
Des del punt de vista assistencial, les dades d’evolució ens mostren que hi ha un creixement important de la presència d’equips en el sistema entre 2014 i 2015 i que l’accessibilitat de pacients no oncològics tendeix a equiparar-se a la dels oncològics. Pel que fa a les estades mitjanes, veiem que són més prolongades en els pacients no oncològics i, respecte al percentatge d’èxitus, que és superior en aquest tipus de pacients que en els no oncològics.
Del curar al cuidar
L’aparició del Programa de Prevenció i Atenció a la Cronicitat i l’evolució del model de Cures pal·liatives convencional conflueixen en el progressiu canvi de model: d’una visió dicotòmica de la intervenció en la què el tractament pal·liatiu començava quan finalitzava el tractament actiu, cap a un model d’intervenció on s’introdueix de forma progressiva la identificació precoç de les necessitats d’atenció pal·liativa i l’atenció al dol. Així, tenim una confluència de models d’intervenció basats en les necessitats pal·liatives, en l’Atenció Centrada en la Persona i en la planificació de les decisions anticipades.

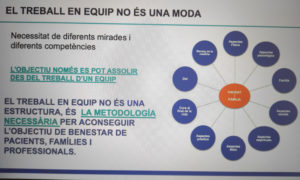
El nou model assistencial de cures pal·liatives no es basa en curar les persones sinó en cuidar-les. De la mirada del metge es passa a la mirada del treball en equip i de fixar-se en la malaltia i els símptomes es passa a l’abordatge holístic de la situació de la persona. Ara, en comptes d’oferir l’atenció des d’una unitat o centre, es procura l’atenció d’un model d’atenció en xarxa. Del model reactiu i fragmentat es passa a un de totalment proactiu i basat en el continu assistencial. Per últim, el model paternalista evoluciona cap a un model deliberatiu.
Pel que fa al perfil de pacient que estem atenent, es tracta de persones que requereixen atenció pal·liativa i amb complexitat. Per identificar quins pacients es poden beneficiar d’aquest model d’atenció disposem de dos instruments: el NECPAL 4.0 i l’HexCom-Red.
El NECPAL ens permet la identificació de necessitats pal·liatives i la versió 4.0 ens aporta, respecte a les anteriors, una mirada pronòstica sobre l’evolució del pacient. L’estadiatge amb aquest instrument ens facilita aproximar-nos a la seva mitjana de supervivència. A partir d’aquí cal codificar-lo correctament en la seva història clínica.
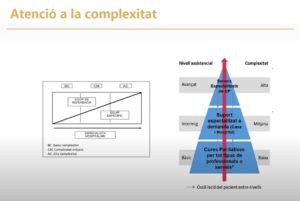
Un cop identificat i per tal que el pacient pugui rebre l’atenció pal·liativa, és necessari l’ús de l’altre instrument, l’HexCom-Red, que permet valorar el nivell de complexitat que requereix. Així, davant d’una baixa complexitat, qui hauria d’oferir-li l’atenció és el seu equip de referència, amb alguna intervenció puntual de l’equip específic; amb una complexitat moderada, l’atenció hauria de ser compartida entre l’equip de referència i l’específic i, amb una complexitat alta, prendria més importància el seguiment per part de l’equip especialitzat. L’HexCom Clin és l’instrument que utilitzem els serveis específics de cures pal·liatives per a la detecció de la complexitat en diferents esferes i l’HexCom-Red, que n’és una versió reduïda, és la proposta del Departament de Salut per tal que els equips no especialitzats en cures pal·liatives puguin decidir si han de ser derivats o no a un recurs específic.
Si ens fixem en el perfil dels pacients MACA, veiem que el 96 % són d’alt risc, la majoria són dones, amb una edat mitjana de 84 anys i amb un nivell de renda baix o molt baix. Tenen una mortalitat anual elevada. S’estima que entre un 1 i un 1,5 per cent de la població té necessitats d’atenció pal·liativa. El 50 per cent d’aquests tenen demència o una fragilitat avançada, un 35 per cent, insuficiència d’òrgan, un 80 per cent presenten multimorbiditat i un 24 per cent viu a residències.
Segons dades recollides a Catalunya durant el 2015, 6 mesos abans de morir, la majoria de persones d’aquest perfil viuen a casa seva o en residència social i tenen algun contacte amb equips PADES. Només algunes d’elles estan en hospital. Com més ens aproximem al moment de la mort, disminueix el nombre de persones que estan a casa i, en menor mesura, a la residència; segueixen vinculades als equips PADES i apareixen ingressos a unitats de cures pal·liatives, a hospital i, en alguns casos, a serveis d’urgències. Algunes de les conclusions que hem extret és que la identificació precoç com a MACA i V66.7 s’associa a una major probabilitat d’estar els 180 dies abans de morir a casa, que la gent gran té major probabilitat de poder estar a casa els darrers 6 mesos, que les persones que tenen demència, insuficiència hepàtica o SIDA són les que menys probabilitat tenen de continuar a casa i que tenir recursos econòmics ajuda molt al fet de poder seguir en el domicili.
Els PADES del Grup Mutuam
En una breu radiografia de l’activitat dels PADES gestionats pel Grup Mutuam, veiem que el 2021 s’han fet 2.014 primeres visites, s’han atès 2.275 persones, s’han fet 12.000 visites presencials i s’han gestionat telefònicament 28.000 visites. La presencialitat ha crescut respecte al 2019 perquè ha augmentat la complexitat i perquè l’atenció primària ha tingut molta dificultat per poder fer el seguiment de la població crònica avançada. La majoria de pacients que atenem són NECPAL 3 i un 60 per cent són oncològics. La mitjana d’èxitus a domicili és sobre el 55 per cent. Com a proveïdors de PADES d’Atenció Continuada a la ciutat de Barcelona, la nostra activitat ha augmentat en un 41 per cent de 2019 a 2021 (es descarta la comparativa amb 2020, considerat un any excepcional per l’impacte de la pandèmia).
Com a conclusions del present de les cures pal·liatives, destacaria com a positiu que tenim una bona cobertura territorial, professionals amb experiència i expertesa, un model amb una elevada satisfacció tant de les persones usuàries com de les famílies i una elevada capacitat de resposta. Entre els aspectes a millorar, hi ha l’heterogeneïtat de comportament, la manca d’equitat en l’accés de determinades patologies i d’equitat horària al territori, la baixa experiència en atenció infanto-juvenil, l’obsolescència de la cartera de serveis, la manca d’incorporació global de la psicologia, l’heterogeneïtat dels equips assistencials i la poca experiència de treball territorial entre les UCP, els PADES i els proveïdors.
Cap a on ens dirigim
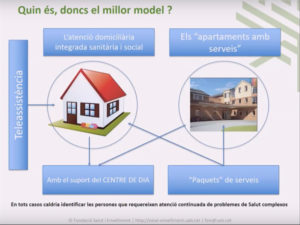
A l’hora de parlar del model d’atenció pal·liativa de futur ens hem de basar en treballs provisionals que encara no s’han publicat. Les bases per al desenvolupament del model d’atenció al final de vida a Catalunya ens parlen d’un model que posa en el centre de l’atenció a la persona amb malaltia avançada, acompanyada del seu cuidador o cuidadora principal i d’altres persones importants. La persona i aquest entorn són acompanyats per un equip multidisciplinari que ha d’elaborar un model de treball basat en la identificació precoç de les necessitats pal·liatives i de final de la vida. En les primeres etapes, cal aclarir amb les persones ateses si volen participar d’aquest procés i amb quins cuidadors, cal assignar-los quin serà el seu professional de referència, iniciar el procés d’elaboració de la Planificació de Decisions Anticipades, elaborar un pla d’atenció per recollir-hi els desitjos i voluntats i acordar el lloc on vol ser atès al final de la seva vida. Aquest model també inclou l’atenció al dol.
Per fer aquest canvi, s’han de tenir en compte set elements clau. El primer, que és en el que aprofundiré, és la reorganització de l’atenció geriàtrica i pal·liativa. En aquest sentit, la població diana, són persones de 75 anys o més que tenen presència de multimorbiditat i/o polimedicació, de fragilitat, de síndromes geriàtriques i de problemes socials relacionats amb la seva situació de salut, que viuen en una residència o en una situació de dependència funcional a domicili i que presenten necessitats complexes d’atenció o d’atenció pal·liativa. Com a objectiu d’aquesta atenció, es defineix la millora de la gestió de la població amb fragilitat, PCC i MACA de forma transversal, liderant l’atenció a aguts i intermèdia i donant suport a l’atenció primària a l’entorn comunitari. Aquesta reorganització s’ha de poder fer en base a la millor evidència disponible.
La cartera de serveis que es planteja evoluciona i aporta aspectes molt més específics, defineix el perfil professional que ha d’atendre als pacients en cadascuna de les situacions, quina ha de ser l’accessibilitat i incorpora indicadors d’avaluació. Les properes passes seran la publicació del Pla estratègic d’atenció geriàtrica especialitzada i el Pla estratègic de l’Atenció pal·liativa especialitzada a Catalunya.
Emma Costas
Directora PADES
Grup Mutuam





 93 380 09 70
93 380 09 70